โรคปอดอักเสบและติดเชื้อในกระแสเลือดจากแบคทีเรียนิวโมคอคคัส
แบคทีเรียนิวโมคอคคัส (Streptococcus pneumoniae) พบได้ในโพรงจมูกและลำคอของทุกคน แต่มักก่อโรคเมื่อร่างกายอ่อนแอหรือในรายที่ภูมิคุ้มกันร่างกายไม่แข็งแรง เช่น ในเด็กเล็ก ผู้สูงอายุ หรือผู้ที่มีโรคประจำตัวทุกวัย ในผู้ใหญ่ เชื้อมักก่อโรคที่ปอด ทำให้เกิดปอดอักเสบส่งผลให้มีอาการหอบ เหนื่อย หายใจลำบาก มีไข้สูง หนาวสั่นและไอมีเสมหะ หากเชื้อเข้าสู่กระแสเลือดจะยิ่งทวีความรุนแรงและเพิ่มอัตราการเสียชีวิต สูงถึง 20% และสูงขึ้นถึง 60% ในผู้สูงอายุ เชื้อแบคทีเรียนิวโมคอคคัสไม่เพียงก่อโรคในผู้ที่สัมผัสเชื้อเท่านั้น แต่ยังสามารถแพร่กระจายจากคนสู่คนผ่านทางการไอ จาม หรือสัมผัสสารคัดหลั่งได้อีกด้วย
วัคซีนป้องกันปอดอักเสบ 20 สายพันธ์ุ
ก่อนหน้านี้ในประเทศไทยจะนิยมการให้วัคซีนป้องกัน IPD ในผู้ใหญ่ เป็นการฉีดเข้ากล้าม 2 เข็ม คือ PCV13 เว้นระยะ 1 ปีแล้วฉีดกระตุ้นด้วย PPSV23 แต่ในปัจจุบันมีวัคซีนรุ่นใหม่คือ PCV20 ให้ด้วยการฉีดเข้ากล้ามเพียง 1 เข็ม ครอบคลุมเชื้อนิวโมคอคคัสชนิด 20 สายพันธุ์ (1, 3, 4, 5, 6A, 6B, 7F, 9V, 14, 18C, 19A, 19F, 23F, 8, 10A, 11A, 12F, 15B, 22F, 33F)
- 86.8% ในกลุ่มอายุตั้งแต่ 61 ปีขึ้นไป และ
- 83.2% ในทุกช่วงวัย
ข้อดี
- ครอบคลุมสายพันธุ์ที่ก่อให้เกิดโรค ที่พบได้บ่อยในประเทศไทย จึงช่วยเพิ่มประสิทธิภาพในการป้องกันโรค
- เพิ่มการป้องกันโรคปอดบวมและโรคติดเชื้อในกระแสเลือด ได้มากกว่า 80%
- เพิ่มความสะดวกด้วยการฉีดเพียง 1 เข็ม ก็ครอบคลุม
- การตอบสนองทางภูมิคุ้มกันที่ดีขึ้น วัคซีนชนิดคอนจูเกต ซึ่งมีการเพิ่มโปรตีนเข้าไปในโครงสร้างของวัคซีน ทำให้มีการตอบสนองทางภูมิคุ้มกันที่ดีกว่าวัคซีนชนิดพอลีแซคคาร์ไรด์



















 ปัจจัยเสี่ยงภาวะหยุดหายใจขณะหลับ
ปัจจัยเสี่ยงภาวะหยุดหายใจขณะหลับ
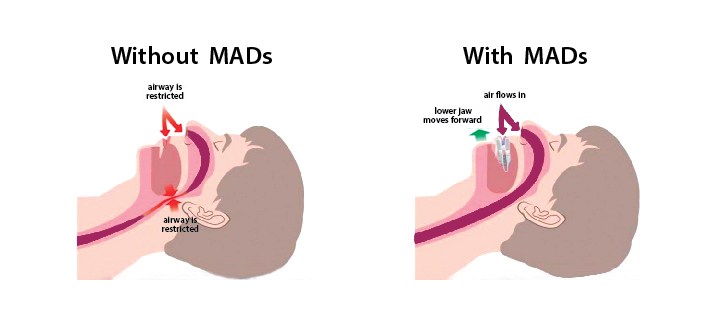
 ภาพการใส่ทันตอุปกรณ์ สำหรับการนอนกรน
ภาพการใส่ทันตอุปกรณ์ สำหรับการนอนกรน

 ผลข้างเคียงของการใส่เครื่องมือ
ผลข้างเคียงของการใส่เครื่องมือ moring occlusal guide
moring occlusal guide









